Tout savoir sur l'anesthésie : types, effets et risques
« Anesthésie » est un terme provenant des racines grecques « an » (priver) et « aisthesis » (sensibilité). L’anesthésie permet la réalisation d’un acte chirurgical, médical ou obstétrical sans douleur. Elle peut être locale, loco-régionale ou générale selon le motif de l’opération ou de l’acte médical à réaliser.
Le médecin et poète américain Oliver Wendell Holmes (1809-1894), remarqué pour ses recherches et ses enseignements médicaux, a popularisé le mot « anesthésie » en l'utilisant pour décrire l'insensibilité, et plus particulièrement celle liée aux objets du toucher, telle que produite par l'éther diéthylique. Autrefois, le mot avait été utilisé pour décrire seulement tout manque de sensation, comme par exemple celui dû à un problème nerveux.
L'ère de l'anesthésie moderne date de la fin du XIXe siècle, par le développement de nouveaux médicaments ainsi que par la disponibilité de nouvelles techniques et équipements de surveillance des patients. L'anesthésie réussie et sans douleur pour la chirurgie a été démontrée pour la première fois en 1846 à Boston (États-Unis). Il s'agit d'une anesthésie à l'éther (éther diéthylique), réalisée par le dentiste et chirurgien américain Dr William T. G. Morton (1819-1868). Auparavant, les quelques opérations chirurgicales possibles étaient effectuées soit sans soulagement de la douleur, ou après une dose d'opium (psychotrope extrait de la plante Papaver somniferum) ou d'alcool. [1]
En effet, il y a eu de nombreuses tentatives au cours des siècles passés par les professionnels de santé pour soulager la douleur des patients. Notamment, les premiers exemples retrouvés dans l'histoire, parfois surprenants et inconcevables aujourd'hui, incluent la perte de conscience produite par des coups à la tête du patient, ou par la compression des artères carotides au niveau du cou. Au cours du Moyen Âge (Ve au XVe siècle), les médications élaborées comprenaient entre autres de l'alcool et divers extraits de plantes (racine de mandragore officinale, etc.). En Asie, et plus particulièrement en Chine, c'est l'opium qui fut largement utilisé lors des opérations chirurgicales, où la première injection intraveineuse d'opium a été réalisé au XVIIe siècle. Concernant le soulagement de la douleur, au niveau d'un bras ou d'une jambe d'un patient, il était obtenu en comprimant les nerfs de la partie supérieure du membre. Mais, il était également fait en appliquant de l'eau froide, de la glace ou de la neige selon les régions.
Lors des XVIIe et XIVe siècles, la médecine et les sciences ont été marquées par une forte progression des connaissances générales, une augmentation rapide des notions de physiologie. Ainsi, il a été possible d'accéder à une meilleure compréhension de l'utilisation de certaines familles de composés organiques et de certains gaz (oxyde nitreux, dioxyde de carbone, éther diéthylique, etc.), pour produire un soulagement de la douleur chez la plupart des patients. D'autre part, l'hypnotisme (hypnose) est devenu populaire comme moyen de soulagement de la douleur et de traitement médical à la fin du XVIIIe et au début du XIXe siècle.
De la sorte, la fin du XXe siècle a vu des bonds importants dans tous les domaines de la médecine, avec des avancées majeures dans l'anesthésie, ce qui la rend désormais plus sûre, et plus adaptée à chaque patient, quel que soient leur sexe, leur âge et leur état de santé.
Sommaire
- Comment se passe une anesthésie générale ?
- Combien de temps pour se réveiller d'une anesthésie générale ?
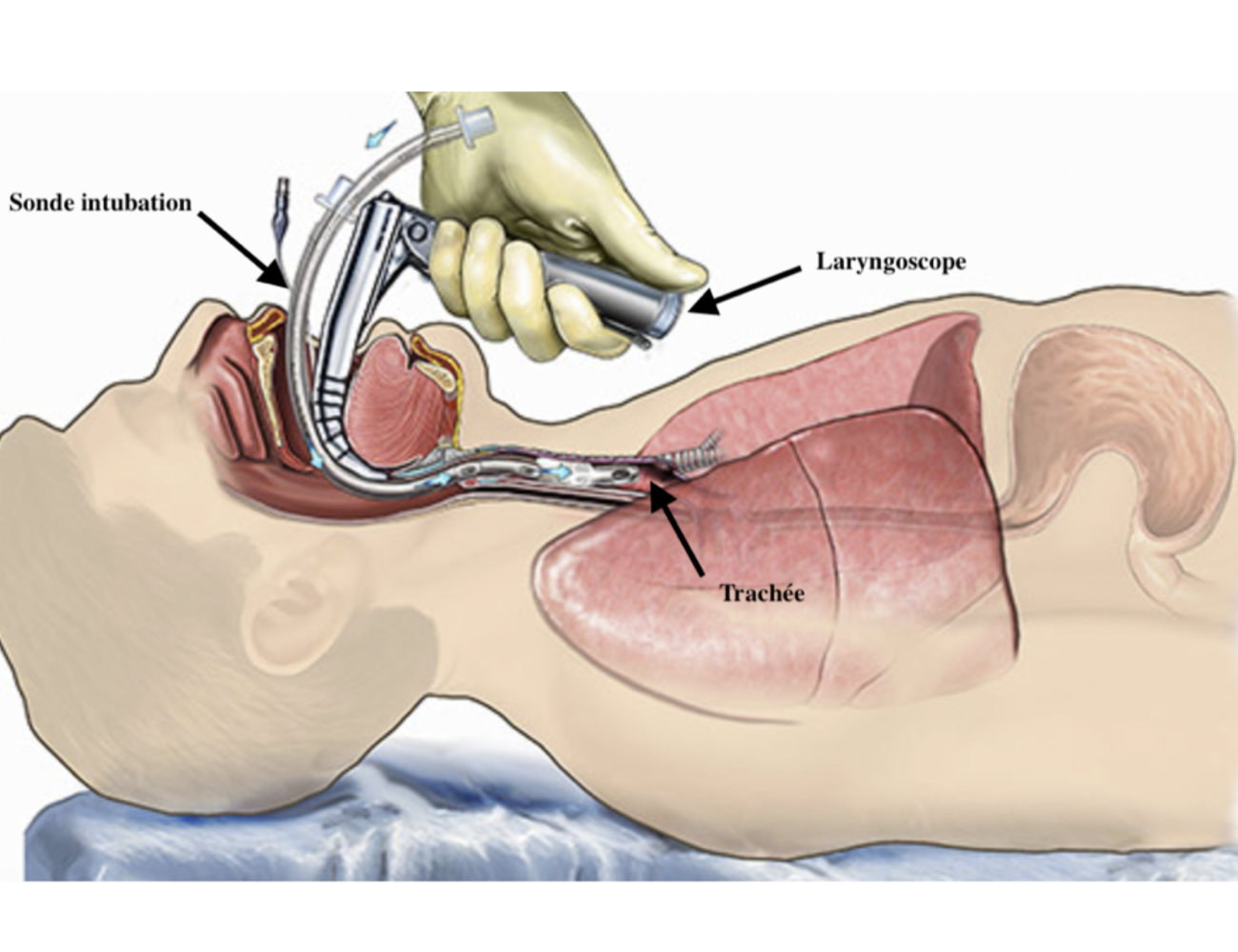
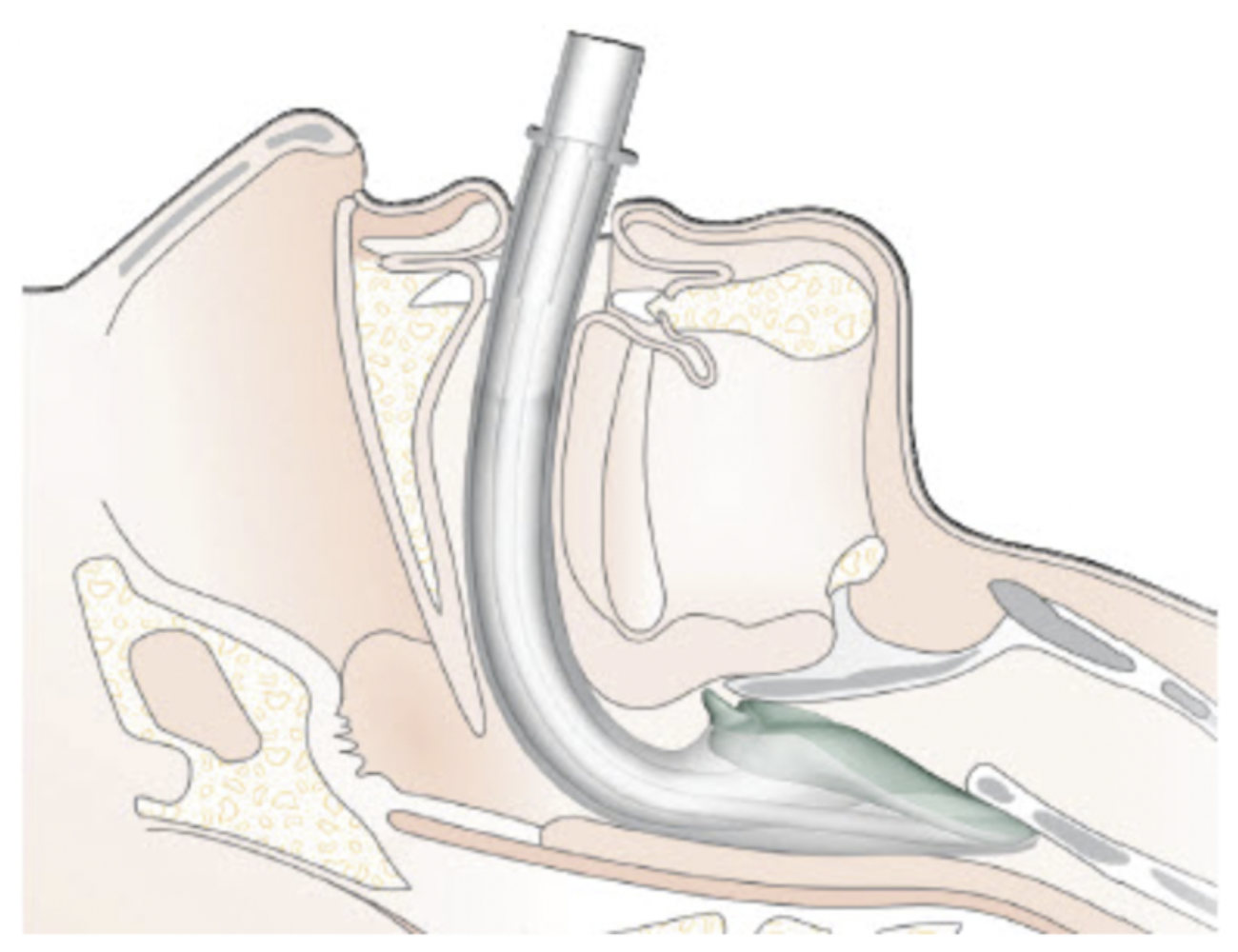
- Pourquoi intuber lors de l'anesthésie générale ?
- Anesthésie locale : c'est quoi ?
- Types d'anesthésies et risques : quels sont les risques d’une anesthésie générale ou locale ?
- Quelle anesthésie pour une biopsie de la prostate ?
- Quelle anesthésie pour une coloscopie ?
- Quelle anesthésie pour une arthroscopie du genou ?
- Sources